-
- [vc_row][vc_column][vc_column_text]
Das Mammakarzinom (Brustkrebs) ist der häufigste bösartige Tumor der Frau. Bei Männern kommt er sehr selten vor. Wer zu einer Risikogruppe gehört, kann oft bereits durch die Anamnese und Familiengeschichte sowie durch eine genetische Analyse erkannt werden. Die frühzeitige Diagnose ermöglicht eine Heilung. Fortgeschrittener Krebs bedarf einer eingreifenden Therapie, hat aber eine schlechte Prognose.
→ Auf facebook informieren wir Sie über Neues und Interessantes.
→ Verwalten Sie Ihre Laborwerte mit der Labor-App Blutwerte PRO – mit Lexikonfunktion.
Inhaltsverzeichnis
- 1 Das Wichtigste verständlich
- 2 Häufigkeit
- 3 Brustkrebsrisiko
- 4 Mammakarzinom-Vorsorge
- 5 Diagnostik des Mammakarzinoms
- 6 Stadieneinteilung
- 7 Prognose
- 8 Untersuchungsbefund
- 9 Therapie des Mammakarzinoms
- 10 Operative Therapie
- 11 Strahlentherapie
- 12 Medikamentöse Therapie
- 12.1 Chemotherapie
- 12.2 Beeinflussung der Östrogenwirkung
- 12.3 Hemmung von Wachstumsfaktoren
- 12.4 Apoptosehemmer
- 12.5 Unterbrechung des Zellzyklus
- 12.6 Vorsicht bei einer Behandlung mit Glukokortikoiden
- 12.7 Behandlung eines T1-Mammakarzinoms
- 12.8 Therapieempfehlungen der AGO
- 12.9 Symptomatische und unterstützende Therapie
- 12.10 Behandlung des nicht mehr ansprechenden Karzinoms
- 13 Verweise
Das Wichtigste verständlich
| Kurzgefasst |
| Noch immer sterben etwa 17000 Frauen jährlich an Brustkrebs, obwohl er sich meist bereits in sehr frühen Stadien erkennen lässt und Risikogruppen leicht zu identifizieren sind.
Risikofaktoren: Eine familiäre (genetische) Veranlagung (Prädisposition) lässt sich heute analysieren. Rauchen und Übergewicht sind bedeutende und vermeidbare Risikofaktoren. Bedeutung einer genetischen Veranlagung: Das Risiko für Brustkrebs ist erheblich erhöht, wenn BRCA-Mutationen vorliegen. Die Möglichkeit zu einer genetischen Testung auf solch eine Mutation eröffnet die Möglichkeit, eine Prophylaxe empfehlen zu können. Eine genetische Untersuchung ist bei weiblichen Nachkommen jüngerer Frauen mit Mammakarzinom unbedingt zu empfehlen. Auch bei Frauen mit sonst erhöhtem Brustkrebsrisiko wird eine Testung empfohlen (1)Medicine (Baltimore). 2016 Oct;95(40):e4975. Diagnostik: Eine frühzeitige Erkennung sowie eine leitliniengerechte Diagnostik und Therapie verbessern die Überlebenschance erheblich. Ziel ist eine möglichst frühe Erkennung eines tumorverdächtigen Herdes. Wenn Tochtergeschwülste (Metastasen) noch nicht aufgetreten sind, kann noch kurativ (heilend) behandelt werden. Frauen, die Risikofaktoren aufweisen, wie familiäre Belastung, Adipositas und Rauchen, sollten sich untersuchen lassen. Eine gelegentliche Selbstuntersuchung durch Betasten kann einen ersten Anhalt geben. Wichtigste Screening-Untersuchung ist die Mammographie. Die weiteren Untersuchungen betreffen eine Metastasensuche sowie eine Entnahme einer Gewebeprobe zur Untersuchung auf Bösartigkeit und auf den Tumortyp bezüglich Rezeptoren (Hormonrezeptoren positiv oder negativ: HR+ / HR- und Wachstumsfaktor HER2-positiv oder -negativ). Therapie: Zur Wahl der bestmöglichen Therapie ist eine genaue Einordnung des Tumors erforderlich. Von Bedeutung sind hierbei vor allem die Bestimmung von Hormon- und HER2-Rezeptoren auf den Krebszellen.
Ansteigende Prognose: Das 5-Jahresüberleben beim primär operablen Mammakarzinom ist durch alle diese Möglichkeiten bereits auf etwa 90% angestiegen. Beim fortgeschrittenen Östrogenrezeptor-(ER-)positiven und HER2-negativen Mammakarzinom bewirkt die Kombination von Palbociclib plus Letrozol eine dramatische Verlängerung des progressionsfreien Überlebens (ohne Fortschreiten) auf 24,8 Monate! |
Häufigkeit
Die Inzidenz (Häufigkeit von Neuerkrankungen) des Mammakarzinoms nahm bis etwa 2000 zu und dann allmählich wieder ab und ist seit etwa 2008 konstant. Eine genauere Analyse in den USA zeigt, dass sich dabei 2 Kurven überlagern. Die Inzidenz speziell der Östrogenrezeptor-(ER-)negativen Karzinome nimmt kontinuierlich ab, und zwar seit Beginn der verlässlichen ER-Differenzierung 1992 bis jetzt (2016), wohingegen die der ER-positiven mal zu- und abgenommen hat und seit 2008 wieder kontinuierlich zunimmt.
Die Gesamtinzidenz liegt etwa bei 200 pro 100.000 Frauenjahre, die Inzidenz der Östrogenrezeptor-(ER-)positiven Tumore bei 170 und die der ER-negativen bei etwa 30.
-
-
- Bei ER-Positivität von Frauen der Altersgruppe 30-49 Jahre erleben einen kontinuierlichen Anstieg bis auf jetzt etwa 80 pro 100.000 Frauenjahre, die der Altersgruppe 50-84 Jahre dagegen eine etwa konstante, aber deutlich höhere Inzidenz von knapp unter 300.
- Bei ER-Negativität dagegen ist der Abfall der Inzidenz bis zum Alter von 49 Jahren deutlich stärker als über 49, und die Inzidenz liegt jetzt bei etwas über 20 bzw. um 60.
-
Die Menopause erhöht damit die Inzidenz beider Gruppen erheblich und verzögert den Anstieg der Inzidenz ER-positiver Tumore und verlangsamt den Abfall der Inzidenz ER-negativer Tumore (3)J Natl Cancer Inst. 2011 Sep 21;103(18):1397-402. Eine weitere Aufschlüsselung nach HER2-Positivität bzw. -Negativität steht noch aus.
Brustkrebsrisiko
Mehr als jede zehnte Frau erkrankt in ihrem Leben an Brustkrebs.
Genetische Prädisposition
Das Brustkrebsrisiko steigt erheblich, wenn genetische Prädispositionen (BRCA1 und BRCA2) nachweisbar sind; in diesen Fällen sind oft junge Frauen betroffen, und manchmal ist eine prophylaktische Mastektomie (Mammaamputation) indiziert. In einer Studie wurde festgestellt, dass bei jungen Frauen mit Mammakarzinom in 12% (338 von 2733) eine BRCA 1 oder -2-Mutation vorlag, dass aber zuvor nur bei der Hälfte von ihnen (182) solch eine Mutation durch Routinevorsorgeuntersuchungen entdeckt worden war. Dies lässt die Frage aufkommen, bei wem die aufwändige genetische Untersuchung als Vorsorgemaßnahme empfohlen werden soll (4)The Lancet Oncology 11 January 2018 DOI: http://dx.doi.org/10.1016/S1470-2045(18)30008-1.
Durch genomweite Assoziationsstudien werden immer neue Gene entdeckt, die mit einer Prädisposition für Brustkrebs verbunden sind. (5)Nature Genetics 2018; https://www.nature.com/articles/s41588-018-0132-x
Risikofaktoren für das Mammakarzinom sind:
-
-
- Rauchen,
- Übergewicht (etwa 2,5-faches Risiko),
- familiäre (genetische) Belastung,
- Frauen mit einer Mutation der Breast-Cancer-Gene BRCA1 und BRCA2 haben ein stark erhöhtes Brustkrebsrisiko; bei engen Blutsverwandten (speziell den Kindern) ist eine genetische Untersuchung unbedingt anzuraten. Auch andere genetische Anomalien sind mit einem gesteigerten Brustkrebsrisiko verbunden (so beim p53, STK11 oder PTEN). Bei stark erhöhtem Risiko kann eine prophylaktische Mastektomie erwogen werden.
- Schichtarbeit: Hierbei spielt ein Mangel an Melatonin offenbar eine entscheidende Rolle. (6)EPMA J. 2011 Dec;2(4):351-6. doi: 10.1007/s13167-011-0126-6. Epub 2011 Dec 23
-
Das Brustkrebsrisiko ist nur sehr fraglich oder nicht erhöht bei:
-
-
- Vitamin D und Vitamin D-Mangel: ein bisher angenommener Zusammenhang eines Vitamin-D-Mangels mit dem Mammakarzinom wurde in Zweifel gezogen, (7)Int J Cancer. 2011 Mar 15;128(6):1425-33. doi: 10.1002/ijc.25463. Allerdings wird auch vermutet, dass Vitamin D in geringem Maße schützt. (8)Sci Rep. 2018 Jun 13;8(1):9039. doi: 10.1038/s41598-018-27297-1. Ein hoher Vitamin-D-Status soll schwach mit einem niedrigen Brustkrebsrisiko verbunden sein, dagegen stark mit einem besseren Überleben von Brustkrebs. (9)Br J Cancer. 2014 May 27;110(11):2772-84. doi: 10.1038/bjc.2014.175. Die kritische Würdigung der Literaturdaten besagen laut einer Publikation 2022, dass die Wirkung von Vitamin D3 auf die Entstehung von Brustkrebs von vielen Faktoren abhängt, wie Alter, Menopause oder Übergewicht, so dass genauere Studien erforderlich sind. (10)Cancers (Basel). 2022 Jul 27;14(15):3649. DOI: 10.3390/cancers14153649
- Phytoöstrogene (z. B. Genistein aus Soja, siehe auch unter Sekundäre Pflanzenstoffe): sie erhöhen das Brustkrebsrisiko nicht (11)Am J Clin Nutr. 2010 Feb;91(2):440-8, sondern senken es eher (siehe hier). Allerdings reagieren Östrogenrezeptor-positive (ER-positive) Karzinome mit Wachstumsförderung, ER-negative dagegen mit erhöhter Wahrscheinlichkeit der Eliminierung. Neu aufgetretene Mammakarzinome von Frauen, die Soja zu sich nehmen, haben überwiegend ER-positive Tumore. (12)Am J Clin Nutr. 2019 Mar 4. pii: nqy313. doi: 10.1093/ajcn/nqy313.
- Vitamin D und Vitamin D-Mangel: ein bisher angenommener Zusammenhang eines Vitamin-D-Mangels mit dem Mammakarzinom wurde in Zweifel gezogen, (7)Int J Cancer. 2011 Mar 15;128(6):1425-33. doi: 10.1002/ijc.25463. Allerdings wird auch vermutet, dass Vitamin D in geringem Maße schützt. (8)Sci Rep. 2018 Jun 13;8(1):9039. doi: 10.1038/s41598-018-27297-1. Ein hoher Vitamin-D-Status soll schwach mit einem niedrigen Brustkrebsrisiko verbunden sein, dagegen stark mit einem besseren Überleben von Brustkrebs. (9)Br J Cancer. 2014 May 27;110(11):2772-84. doi: 10.1038/bjc.2014.175. Die kritische Würdigung der Literaturdaten besagen laut einer Publikation 2022, dass die Wirkung von Vitamin D3 auf die Entstehung von Brustkrebs von vielen Faktoren abhängt, wie Alter, Menopause oder Übergewicht, so dass genauere Studien erforderlich sind. (10)Cancers (Basel). 2022 Jul 27;14(15):3649. DOI: 10.3390/cancers14153649
-
Mammakarzinom-Vorsorge
Zur Mammakarzinom-Vorsorge gehören
-
-
- Familiengeschichte: wenn Mammakarzinome vorkommen, sollten genetische Marker geprüft werden.
- Vermeidung auslösender Noxen (zum Brustkrebsrisiko s. o.).
- Rechtzeitige Erkennung verdächtiger Knoten in der Brust durch Selbstuntersuchung und bildgebende Verfahren. Das breite Mammographie-Screening wird allerdings wegen abnehmender Effektivität (in Bezug auf das Überleben) und einer nicht zu vernachlässigenden falsch positiven Krebserkennung kritisch gesehen (siehe hier).
- Medikamente: Hemmer von Östrogenrezeptoren, wie Tamoxifen, Raloxifen oder Lasofoxifen, senken die Brustkrebsinzidenz um etwa 40%. Es wurde berechnet, dass eine Behandlung von 42 Frauen (number needed to treat) innerhalb von 10 Jahren einer Frau die Entwicklung von Brustkrebs erspart; allerdings erhöhte sich die Zahl der thromboembolischen Ereignisse (13)Lancet. 2013 May 25;381(9880):1827-34. Es wird diskutiert, solch eine Vorbeugung bei postmenopausalen Frauen mit erhöhtem familiärem Brustkrebsrisiko zu empfehlen.
- Genetische Testung: Bei positiver familiärer Vorgeschichte scheint eine Testung auf eine genetische Prädisposition sinnvoll zu sein. Im positiven Fall müsste individuell eine prophylaktische Mastektomie erwogen werden. Eine BRCA-Positivität prädisponiert nach Therapie des Mammakarzinoms zu einem Zweitkarzinom in derselben oder kontralateralen Brust sowie zu einem Ovarialkarzinom. (14)The Lancet Oncology 11 January 2018 DOI: http://dx.doi.org/10.1016/S1470-2045(18)30008-1
-
Erkennung verdächtiger Knoten
Die Brustkrebsvorsorge erfolgt durch Palpation (auch Selbstuntersuchung), Mammographie und durch die Sonographie der Brust.
Von diagnostischer Bedeutung bei der Untersuchung nicht palpabler, zufällig entdeckter Herde durch die Mammographie sind
-
-
- Mikroverkalkungen: sie sind mit dem Mammakarzinom korreliert
- eine unscharfer Begrenzung mit sternförmigen Ausläufern.
-
Solche Befunde sind i.d.R. Anlass für eine Biopsie zu sicheren Klärung der Dignität.
Wer sollte sich einem Screening unterziehen?
Da das Mammographie-Screening relativ häufig falsch positive Befunde liefert, ist es als Vorsorgemaßnahme in die Diskussion gekommen. Auf jeden Fall sollten sich diejenigen Frauen screenen lassen, die Risikofaktoren aufweisen, wie familiäre Belastung, Adipositas und Rauchen.
Diagnostik des Mammakarzinoms
Ein bereits vorhandenes Mammakarzinom muss hinsichtlich seiner Metastasierung untersucht werden. Metastasen (Tochtergeschwülste) breiten sich zunächst in lokoregionären Lymphknoten der Axilla und des Thorax aus. Sie sind durch Computertomographie meist gut erkennbar. Organmetastasen befinden sich insbesondere in Lungen, Leber und Knochenmark und müssen dort gesucht werden. Folgende Untersuchungsmethoden werden dazu eingesetzt:
-
-
- Computertomographie,
- MR-Mammographie,
- Skelettszintigraphie,
- Röntgenuntersuchung der Lungen und der Knochen,
- PET,
- Sonographie der Leber.
-
Zur Verlaufskontrolle des Mammakarzinoms dienen die Tumormarker CEA (karzinoembyonales Antigen) und CA 15-3.
Eine genetische Diagnostik bezüglich einer erhöhten genetischen Veranlagung zu Brustkrebs wird für alle Frauen empfohlen, die ein erhöhtes familiäres Risiko aufweisen (15)Medicine (Baltimore). 2016 Oct;95(40):e4975 (16)PLoS One. 2017 Oct 6;12(10):e0184181. doi: 10.1371/journal.pone.0184181..
Histologie
Die feingewebliche Untersuchung (Histologie) des Mammakarzinoms (durch Stanzbiopsie oder Operation gewonnen) ergibt Aussagen zum Tumortyp (intraduktales Karzinom, lobuläres Karzinom) und zur Expression von Hormonrezeptoren. Untersucht wird i.d.R. auf Östrogenrezeptoren (ER), Progesteronrezeptoren (PgR) und HER2-Rezeptoren (einen speziellen Typ von Rezeptoren gegen humanen epidermalen Wachstumsfaktor). Etwa 20-25% der Mammakarzinome ist HER2-positiv, davon exprimiert die Hälfte Östrogen- oder Progesteronrezeptoren. HER2- und ER-positive Tumore machen damit etwa 10% der Fälle aus (17)Ther Adv Med Oncol. 2016 Nov; 8(6): 429–449.
Typen
-
-
- Das invasive duktale Karzinom ist das häufigste Mammakarzinom; es mach über 2/3 der invasiv wachsenden Mammakarzinome aus.
- Das invasive lobuläre Karzinom macht etwa 10-15% aus. Es hat etwa die gleiche Prognose wie das duktale Karzinom.
- Das muzinöse Karzinom ist selten (ca. 2-3%); es hat eine relativ gute Prognose mit eine 10-Jahres-Überlebensrate von über 80%.
- Das medulläre Karzinom macht 5-10% aus und betrifft eher jüngere Frauen; es hat ebenfalls eine relativ gute Prognose mit eine 10-Jahres-Überlebensrate von um die 80%.
- Seltene Formen sind das tubuläre Karzinom und das papilläre Karzinom, letzteres fällt oft durch blutige Sekretion aus der Mamille auf. Die Prognosen sind relativ gut.
-
Rezeptoren
HR: Östrogene regen das Tumorwachstum an, wenn Östrogenrezeptoren im Mammakarzinom vorhanden sind (Hormonrezeptoren, HR+), was in etwa 2/3 der Fälle der Fall ist. Durch Antiöstrogene kann daher das Wachstum gebremst werden. Daher ist der Nachweis der Östrogenrezeptoren von großer Bedeutung.
HER: Sind Her2-Rezeptoren (Rezeptoren für einen epidermalen Wachstumsfaktor) immunhistochemisch (oder durch FISH = Fluorescenz-in-situ-Hybridisierung des Her2-Gens) im Mammakarzinom nachweisbar, kommen als Therapie Trastuzumab (Herceptin ®) und Pertuzumab (Perjeta®) in Frage. Eine Überexpression an Her2-Rezeptoren, wie sie in bis zu 25% der Mammakarzinome vorliegt, bedeutet starke Wachstumsanregung und damit hohe Wachstumsrate, also bisher ein eher schlechtes prognostisches Zeichen. Mit den neuen Antikörpern verbessern sich die Therapiechancen deutlich.
→ Über facebook informieren wir Sie über Neues und Interessantes.
Stadieneinteilung
Das Mammakarzinom wird nach der TNM-Klassifikation eingeteilt. Es werden der Tumor und seine lokale Ausbreitung (T), die Lymphknotenmetastasen (N) und die Fernmetastasen (M) berücksichtigt.
Einteilung des Primärtumors:
-
-
- pTx Primärtumor kann nicht beurteilt werden
- pT0 kein Anhalt für Primärtumor
- pTis Carcinoma in situ
- pT1 Tumor 2 cm oder weniger
- pT1a 0,5 cm oder weniger
- pT1b mehr als 0,5 cm, aber nicht mehr als 1 cm
- pT1c mehr als 1 cm, aber nicht mehr als 2 cm
- pT2 Tumor mehr als 2 cm, aber nicht mehr als 5 cm
- pT3 Tumor mehr als 5 cm
- pT4 Tumor jeder Größe mit direkter Ausdehnung auf Brustwand oder Haut
- pT4a mit Ausdehnung auf die Brustwand
- pT4b mit Ödem (einschließlich Apfelsinenhaut), Ulzeration der Brusthaut oder Satellitenmetastasen der Haut
- pT4c Kriterien 4a und 4b gemeinsam
- pT4d entzündliches (inflammatorisches) Karzinom
-
Prognose
Die Überlebensraten beim Mammakarzinom korrelieren umgekehrt mit der Größe des Primärtumors und der Lymphknotenmetastasierung. (18)Cancer 1989; 63: 181–187
-
-
- Bei einer Tumorgröße von unter 2 cm ohne Lymphknotenmetastasierung liegt sie bei über 95%.
- Bei einer Tumorgröße von über 5 cm mit über 3 Lymphknotenmetastasen liegt sie bei 45%.
-
Wenn Fernmetastasen vorliegen, muss mit einer mittleren Überlebenszeit von 2-3 Jahren gerechnet werden.
Der BRCA-Status hat großen Studien zufolge keinen Einfluss auf das 5- und 10-Jahresüberleben. Nach durchschnittlich 8,2 Jahren wurde bei jungen Frauen unter 40 Jahren ein Überleben von 76% gefunden (19)The Lancet Oncology 11 January 2018; DOI: http://dx.doi.org/10.1016/S1470-2045(17)30891-4. In einer anderen Studie lag das Überleben in einer Studiengruppe im Alter unter 50 Jahren nach 10 Jahren mit BRCA-1-Mutation bei 80,9%, ohne die Mutation bei 82,2% (20)J Clin Oncol. 2013 Sep 10;31(26):3191-6. doi: 10.1200/JCO.2012.45.3571.
Eierstockentfernung: Eine BRCA-Positivität erhöht das Risiko für einen erneuten Tumor in derselben oder kontralateralen Brust sowie für ein Ovarialkarzinom. Wenn bei BRCA-positiven brustoperierten Frauen eine Oophorektomie (Eierstockentfernung) durchgeführt wird, verbessert sich daher die Prognose deutlich. In einer Studie reduzierte sich die Sterblichkeit (Mortalität) dadurch signifikant (hazard ratio (HR) 0,41) (21)Breast Cancer Res Treat. 2016 Apr;156(2):371-8. doi: 10.1007/s10549-016-3749-4. Auch andere Studien zeigen ebenfalls eine hohe Risikoreduzierung (22)J Clin Oncol. 2014 May 20;32(15):1547-53. doi: 10.1200/JCO.2013.53.2820..
Untersuchungsbefund
Beim Mammakarzinom findet man je nach Stadium einen tastbaren Knoten, eine eingezogene Mamille, eine Brustverziehung (neu aufgetretene Asymmetrie zur anderen Brust), eine Orangenhaut (Peau d’Orange, bei Hautinfiltration), einen ulzerierenden Tumor, tastbare infraklavikuläre, supraklavikuläre und axilläre Lymphknoten (schmerzlos, bei Lymphknotenmetastasen).
Therapie des Mammakarzinoms
Solange keine Metastasierung vorliegt, kann eine operative Therapie zur Heilung führen. Ist eine Metastasierung nachweisbar, sind i.d.R. Strahlentherapie und Chemotherapie indiziert.
Operative Therapie
In Frühstadien des Mammakarzinoms kann eine brusterhaltende Operation durchgeführt werden (Tumorexstirpation, Segmentresektion, Quadrantenresektion). Voraussetzungen sind in der Regel ein fehlender Nachweis von Haut- und Muskelinfiltrationen und von Metastasen und eine Tumorgröße nicht über 2 cm. Ein inflammatorisches Karzinom kommt für eine Brusterhaltung ebenfalls nicht in Frage.
-
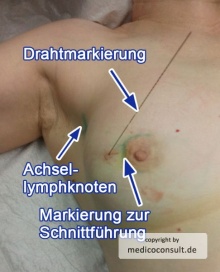
Mammakarzinom vor Operation Ein nicht palpabler Tumor wird präoperativ (z. B. sonographisch durch eine Farbstoffinjektion oder einen Draht) markiert. Es werden etwa 2/3 der Mammakarzinom-Operationen brusterhaltend durchgeführt.
Entfernung des Wächterlymphknotens: Wichtig ist es, den Wächterlymphknoten (sentinel lymph node, SLN) vor einer geplanten Chemotherapie zu entfernen, da er danach nicht mehr absolut sicher erkannt werden kann. Durch Injektion eines Farbstoffs in den Tumor färben sich die im Lymphabstomgebiet liegenden Lymphknoten intravital an, so dass in der Operation der „Wächterlymphknoten“ erkannt und reseziert werden kann. Weist er Tumorzellen auf, ist von einer Metastasierung auszugehen. Zur operativen Therapie gehört je nach Situation auch ein neuer Brustaufbau mit körpereigenem Gewebe oder einer Silikonunterfütterung.
Strahlentherapie
Eine lokale Strahlentherapie des Mammakarzinoms wird gewählt, wenn brusterhaltend operiert wurde, und wenn der Tumor operativ nicht vollständig entfernt werden konnte, wenn er beispielsweise infiltrierend in die Muskulatur vorgewachsen ist. Auch können günstig liegende Lymphknotenmetastasen ins Strahlenfeld einbezogen werden. Bestrahlungsbeginn ist i.d.R. erst nach Abheilung der Operationswunde, d.h. nach ca. 3-4 Wochen. Die Bestrahlung dauert etwa 5-6 Wochen bei 5 Sitzungen pro Woche je 2 Gy. Knochenmetastasen können ebenfalls durch Strahlentherapie stabilisiert werden.
Medikamentöse Therapie
Die Chemotherapie des Mammakarzinoms umfasst die klassischen Chemotherapeutika und zudem Prinzipien, die die Östrogenwirkung im Körper unterdrücken, sowie Antikörper gegen Her2-Rezeptoren.
Chemotherapie
Es gibt verschiedene tumorwirksame, aber toxische Regime. Sie beinhalten Kombinationen von z. B. Cyclophosphamid, Methotrexat, 5-FU, Epirubicin bzw. Adriamycin, Gemcitabine, Docetaxel, Capecitabine und Oxaliplatin. Die häufigsten Nebenwirkungen betreffen Übelkeit, Diarrhö, Haarausfall, Nieren- und Leberschäden sowie eine Knochenmarkschädigung mit Entstehung einer Anämie. Die Wahl der Chemotherapie erfolgt individuell; die Nebenwirkungen werden dabei berücksichtigt.
-
-
- Gängig ist das CMF-Schema bestehend aus Cyclophosphamid, Methotrexat und 5-Fluorouracil.
- Weitere Schemata sind EC bzw. AC (Epirubicin bzw. Adriamycin zusammen mit Cyclophosphamid), FEC bzw. FAC (zusätzlich zu EC bzw. AC noch 5-Fluorouracil).
- Ein Therapieschema beinhaltet beispielsweise Capecitabine und Docetaxel. In Studien wird die Kombination ergänzt durch Trastuzumab. (23)Wildiers H, Ann Oncol. 2010 Aug 13. [Epub ahead of print]
- Bei hohem Risiko hat sich eine Dreifachkombination aus Epirubicin, Cyclophosphamid und Paclitaxel bewährt.
-
Beeinflussung der Östrogenwirkung
Eine gegen die Wirkung von Östrogen gerichtete Therapie kommt in Betracht, wenn in der Tumorhistologie Östrogenrezeptoren auf den Tumorzellen nachweisbar sind. Bei Östrogenrezeptor-positiven Tumoren (ER+) werden folgende Prinzipien ausgenutzt:
-
-
- Antiöstrogene, wie Tamoxifen, wirken am Östrogenrezeptor ER-positiver Tumorzellen und hindern die körpereigenen Östrogene an ihrer proliferationsfördernden Wirkung. Die günstige Wirkung von Tamoxifen bezüglich Verlängerung des Überlebens bei primär operablen Tumoren ohne axilläre Lymphknoten ist nur auf eine Einnahmezeit von 5 Jahre beschränkt; die Wirkung eine 5-Jahrestherapie hielt in einer Studie jedoch über 10 Jahre an (krankheitsfreies Überleben 69% vs. 57%, Gesamtüberleben 80% vs. 76%, Reduktion der Inzidenz eines kontralateralen Mammakarzinoms um 37%) (24)J Natl Cancer Inst 1996;88:1529–42 (25) J Natl Cancer Inst 2001;93:684–90.
- Senkung der körpereigenen Östrogenproduktion durch
- Gestagene,
- Aromatasehemmer: Aromatasen wandeln die Östrogenvorstufe Androstendion in Östrogene um; sie finden sich in Muskel-, Fett- und Brustdrüsengewebe auch noch nach der Menopause, nicht in den Ovarien, sie sind vor allem nach der Menopause einzusetzen! Dazu siehe hier.
- GnRH-Analoga: Analoga des Gonadotropin-Releasing-Hormons der Hypophyse. Sie unterdrücken den stimulierenden Einfluss der Hypophyse auf die körpereigene Östrogenproduktion.
- Ovarektomie (Oophorektomie): Vor der Menopause wird der hauptsächliche Bildungsort der Östrogene operativ entfernt; sie wird heute nur noch selten durchgeführt, da es inzwischen wirksame medikamentöse Östrogenhemmer gibt (z. B. Aromatasehemmer).
-
Abhängigkeit vom Eintritt der Menopause: Die Wahl der antihormonellen Therapie hängt davon ab, ob das Mammakarzinom vor oder nach Erreichen der Wechseljahre aufgetreten ist. Bei Therapie vor den Wechseljahren können durch eine die Östrogenwirkung hemmende Behandlung Beschwerden wie in den Wechseljahren (Hitzewallungen, Stimmungslabilität, gelegentlich auch Übelkeit) auftreten.
Aromatasehemmer: Zur antiöstrogenen Therapie durch Aromatasehemmer siehe auch hier.
Hemmung von Wachstumsfaktoren
Thyrosinkinaseinhibitoren: Lapatinib (Tyverb®, Einnahme in Tablettenform) ist ein reversibler Tyrosinkinasehemmer des epidermalen Wachstumsfaktor-Rezeptors (EGFR) und gleichzeitig des „human epidermal growth factor receptor-2“ (HER2). In Kombination mit Capecitabin führte es beim metastasierenden Mammakarzinom zu einer deutlichen Verlängerung der progressionsfreien Zeit von 4,4 auf 8,4 Monate. (26)N Engl J Med. 2006 Dec 28;355(26):2733-43 (27)Breast Cancer Res Treat. 2008 Dec;112(3):533-43 (28)Clin Ther. 2009;31 Pt 2:2332-48
Kombination eines Kinasehemmers mit einem Aromatasehemmer: Die Kombination von Ribociclib und Letrozol ist als Erstlinienbehandlung laut einer Studie einer alleinigen Therapie mit Letrozol deutlich überlegen; das gilt für fortgeschrittene HR-positive, HER2-negative Tumore. Über eine mittlere Nachverfolgungszeit von 6,6 Jahren senkte die Kombination die Sterberate von 65,6% auf 54,2%. Das mittlere Überleben stieg von 51,4 Monate auf 63,9 Monate. Es traten keine zusätzlichen Nebenwirkungen auf. Erklärung: Ribociclib ist ein Kinaseinhibitor (CDK4/6; Kinasen übertragen Phosphat z. B. von ATP auf andere Substrate); Letrozol ist ein Aromatasehemmer (unterdrückt die Bildung von Östrogen). (29)N Engl J Med 2022; 386:942-950 DOI: 10.1056/NEJMoa2114663
Beeinflussung der Wirkung des humanen epidermalen Wachstumsfaktors: In 25% der Mammakarzinome findet sich eine Überexpression von HER2 (human epidermal growth factor receptor 2). Antikörper gegen HER2-Rezeptoren (s.o.), wie Trastuzumab (Herceptin ®) und Pertuzumab (Perjeta®), bewirken eine Unterbrechung der Signalkaskade für die Zellteilung bereits an der Zelloberfläche. Der Antikörperbesatz der Rezeptoren bewirkt zudem auch eine Markierung der Tumorzellen für zytotoxische Lymphozyten (Killerzellen), die dort andocken und eine gezielte Abtötung der Tumorzellen einleiten. Voraussetzung für die Behandlung des metastasierenden Mammakarzinoms mit HER2-Antikörpern ist der Nachweis einer Überexpression der HER2-Rezeptoren im Tumorgewebe.
-
-
- Bei einer inoperablen Ausgangssituation scheint die zusätzliche Medikation von Trastuzumab zu einer Chemotherapie (Capecitabine-Doxetacel) einen Vorteil zu haben; die Ansprechrate war im Therapiearm mit Trastuzumab deutlich höher als in dem ohne. (30)Wildiers H, Ann Oncol. 2010 Aug 13. [Epub ahead of print]
- Eine duale Therapie beider HER2-Antikörper ist noch erfolgreicher: bei HER2-positivem metastasierenden Brustkrebs erzielte die Ergänzung von Pertuzumab zur Kombination von Trastuzumab und Docetaxel eine Verlängerung des mittleren progressionsfreien Überlebens von 12,4 (ohne Pertuzumab) auf 18,7 Monate. (31)Lancet Oncol. 2013 May;14(6):461-71
-
Apoptosehemmer
mTOR-Hemmer: mTOR-Hemmer haben eine Bedeutung für die Therapie des Mammakarzinoms durch den Nachweis erhalten, dass sie die Apoptose (programmierter Zelltod) und Autophagie von Tumorzellen erhöhen (32)BMC Cancer. 2016 Jul 16;16:487. doi: 10.1186/s12885-016-2490-z. Besonders häufig (etwa 50%) reagieren sog. „triple negative breast cancers“ günstig (TNBC, charaktersiert durch Alterationen im PI3K/AKT/mTOR-Signalweg) (33)Oncotarget. 2016 Jun 21. doi: 10.18632/oncotarget.10195. . Capivasertib ist ein AKT-Hemmer, der zusammen mit Fulvestrant, einem Hemmer der Östrogenrezeptorfunktion bei sonst austherapierten HR+/HER-neg. Tumoren lebensverlängernd wirkt. (34)N Engl J Med 2023; 388:2058-2070 DOI: 10.1056/NEJMoa2214131
Bei HR-positiven/HER2-negativen Tumoren wirkte in einer Studie Alpelisib (ein neuer PI3Kα-spezifischer Inhibitor, der den mTOR-Weg durch Hemmung einer überaktiven initiierenden Kinase hemmt (35)Cancer Cell. 2017 Jun 12; 31(6):820-832.e3. (36)Proc Natl Acad Sci U S A. 2019 Apr 23;116(17):8380-8389. doi: 10.1073/pnas.1821093116. ) erstaunlich gut: noch bei fortgeschrittenem Krebs verlängerte sich die Zeit ohne Tumorwachstum von 5,7 auf 11 Monate (progressionsfreie Überlebenszeit).
Unterbrechung des Zellzyklus
CDK4/6-Hemmer sind eine neue Substanzgruppe, die an einer zentralen Stelle im Zellzyklus angreift. Erklärung: RB (Retinoblastom-Protein) regelt das Zusammenspiel von Autophagie und Apoptose. (37)Cell Death Dis. 2013 Aug 15;4:e767. doi: 10.1038/cddis.2013.283. und unterdrückt Zellteilungsvorgänge. Seine Funktion ist bei vielen Tumoren durch seine übermäßige Phosphorylierung gestört. Diese wird durch CDK4/6 (cyclin-dependent kinase 4/6) vermittelt. Eine Hemmung von CDK4/6 führt zu einer Verminderung der RB-Phosphorylierung und damit zu einer erhöhten Hemmwirkung auf den Zellzyklus. (38)Cancer Discov. 2016 Apr; 6(4): 353–367.
Palbociclib (PD0332991) ist ein selektiver und sehr potenter CDK4/6-Inhibitor, der den Zellzyklus in der G0/S1-Phase (Ruhephase / Synthesephase) unterbricht und auf diese Weise das Fortschreiten (die Progression) verschiedener Tumore, insbesondere des Mammakarzinoms hemmt (39)Breast Cancer (Dove Med Press). 2014 Aug 4;6:123-33.
Palbociclib plus Letrozol (ein Aromatasehemmer, s. o.) bewirken laut einer Studie beim fortgeschrittenen, bisher noch nicht behandelten ER-positiven und HER2-negativen Mammakarzinom (Östrogenrezeptoren vorhanden, „human epidermal growth factor receptor 2“ nicht nachweisbar) postmenopausaler Frauen einen wesentlichen Vorschritt im Überleben. Das progressionsfreie Überleben wird durch diese Kombination signifikant über das von Letrozol alleine (24,8 vs. 14,5 Monate) erhöht. Nebenwirkungen waren Leukopenie (24.8% vs. 0%), Anämie (5.4% vs. 1.8%) und Müdigkeit (1.8% vs. 0.5%) (40)N Engl J Med 2016; 375:1925-1936.
Ribociclib, ein CDK4/6-Hemmer, ist bei Brustkrebs wirksam: Das mittlere Überleben von Frauen mit Hormon-positiven plus HER2-negativen Tumoren, die zusätzlich zur antihormonellen Behandlung Ribociclib erhielten, lag nach 42 Monaten bei 70,2% (vs. 46,0%): d.h. etwa 30% weniger Frauen starben in diesem Zeitraum. (41)N Engl J Med 2019; 381:307-316 DOI: 10.1056/NEJMoa1903765
-
-
- Bei prä- und perimenopausalen Frauen wurde festgestellt, dass Ribociclib zusätzlich zu einer Hormontherapie (Goserelin plus ein nichtsteroidaler Aromatasehemmer oder Tamoxifen) das mittlere Überleben von 48 Monaten auf 58,7 Monate verlängerte. Nach 48 Monaten lag das Überleben bei 60% vs. 50%. (42)Clin Cancer Res. 2022 Mar 1;28(5):851-859. doi: 10.1158/1078-0432.CCR-21-3032
- Bei postmenopausalen Frauen mit HR-positivem, HER2-negativem fortgeschrittenen Brustkrebs wurde Letrozol plus Ribociclib vs. plus Placebo getestet. Das mediane Gesamtüberleben betrug mit Ribociclib 63,9 Monate vs. 51,4 Monate mit Placebo. (43)N Engl J Med. 2022 Mar 10;386(10):942-950. DOI: 10.1056/NEJMoa2114663
-
Vorsicht bei einer Behandlung mit Glukokortikoiden
Bösartige Tumore sind oft nicht einheitlich in ihren Eigenschaften; manche setzen besonders leicht Tochtergeschwülste (Metastasen) ab, deren Wachstum wiederum ganz unterschiedlich ausfallen kann. Bekannt ist das beispielsweise für den Brustkrebs. Es wurde gezeigt, dass deren Fernmetastasen eine erhöhte Rezeptoraktivität bezüglich Kortison aufweisen. Wird seine Wirkung gehemmt, sinkt die Metastasenbildung, und es steigt das Überleben im Tiermodell. Die Autoren warnen daher vor Kortisonpräparaten bei Brustkrebs-Patienten. (44)Nature. 2019 Mar 13. doi: 10.1038/s41586-019-1019-4.
Behandlung eines T1-Mammakarzinoms
Beobachtungsstudien besagen, dass in einem frühen Tumorstadium (T1N0M0) eine brusterhaltende Therapie einer Mastektomie überlegen oder zumindest gleichwertig bezüglich des Überlebens ist. (45)Eur J Surg Oncol. 2018 Nov;44(11):1703-1707. DOI: 10.1016/j.ejso.2018.06.026 Dies gilt auch für die aggressivere triple-negative Form im Vergleich mit Hormon-positiven Formen. Das 5-Jahresüberleben lag nach partieller Brustoperation um 88,6%, nach Mastektomie bei 83% und 79,6% nach Mastektomie und Nachbestrahlung. (46)Clin Breast Cancer. 2019 Dec;19(6):e669-e682. DOI: 10.1016/j.clbc.2019.05.011
Therapieempfehlungen der AGO
Die AWMF-Leitlnie läuft im November 2022 aus. Neue Leitlinienempfehlungen der Arbeitsgemeinschaft Gynäkologische Onkologie (AGO) geben Hinweise für die Behandlung des Mammakarzinoms unter Berücksichtigung der aktuellen Studien. (47)Breast Care (Basel). 2022 Aug;17(4):421-429. DOI: 10.1159/000524789.
Symptomatische und unterstützende Therapie
Die symptomatische Therapie des Mammakarzinoms berücksichtigt
-
-
- Knochenschmerzen bei Knochenmetastasen (auch als Nebenwirkung von Aromatasehemmern, s.o.): es werden oft Bisphosphonate erfolgreich eingesetzt. Zudem werden Schmerzmittel verwendet (Schmerzprotokoll!)
- Lymphabflussstörung des Arms nach Entfernung axillärer Lymphknoten: es kommen Lymphdrainagen zur Anwendung.
- Anämie: ggf. müssen Bluttransfusionen überbrücken. Ggf. Anregung der Blutbildung durch Eisen (unter Beobachtung des Anstiegs der Retikulozyten)
- körperliche Aktivität: sie scheint als unterstützende Maßnahme günstig zu wirken!
- psychische Stabilisierung: eine Psychoonkologin gehört zu jedem Brustkrebszentrum hinzu und hilft, die Erkrankung zu verarbeiten und Selbstvertrauen und Optimismus zu gewinnen.
- individuelle Symptome je nach Stadium der Erkrankung und Nebenwirkung der Therapie (z. B. Hautpflege bei Bestrahlung, antiemetische Therapie etc.)
- Appetitmangel: Eine Gewichtsabnahme (in Richtung einer frühzeitigen Tumorkachexie) wirkt abwehrschwächend und sollte durch eine ausreichende Ernährung vermieden werden (siehe hier).
-
Bedeutung realistischen oder positiven Denkens: Der Glaube, dass positives Denken dazu verhilft, mit Krebs fertig zu werden, ist offenbar nicht ausschließlich richtig. Auch realistisches Denken hat einen günstigen Einfluss. Das wird in Studien an Patientinnen mit Mammakarzinom untersucht (48)J Health Psychol. 2016 Dec 6. pii: 1359105316681062. [Epub ahead of print]. Ganz allgemein fördert eine übermäßig optimistische Einstellung unberechtigte diagnostische und therapeutische Aufwände und erhöhte Gesundheitskosten, wahrscheinlich auch psychische Zusammenbrüche bei Enttäuschung, so dass es nicht immer klar ist, in welchem Ausmaß positives Denken gefördert werden sollte. Wichtig ist in jedem Fall die Abwehr negativen Denkens und die Behandlung einer Depression (49)Curr Opin Psychiatry. 2015 Mar;28(2):194-8.
Behandlung des nicht mehr ansprechenden Karzinoms
Der fortgeschrittene ausbehandelte Brustkrebs (HR+, HER -) hat mit Capivasertib, einem AKT-Hemmer eine neue Therapieoption. Wenn er zu Fulvestrant zugesetzt wird, verlängerte sich laut einer Studie die Überlebenszeit ohne Krankheitsfortschritt von durchschnittlich 3,6 Monate auf 7,2 Monate. Der PI3K/AKT/mTOR-Signalweg ist ein intrazellulärer Signalweg, der den Zellzyklus reguliert, bei einigen Tumoren überaktiv ist und durch AKT-Inhibitoren, wie Capivasertib, gehemmt wird. Fulvestrant senkt die Zahl der zellulären Östrogenrezeptoren (SERD, selektiver Östrogenrezeptor-Degrader). Beide Medikamente wirken beim Brustkrebs synergistisch. (50)N Engl J Med 2023; 388:2058-2070 DOI: 10.1056/NEJMoa2214131
Für den (HR+ und HER2–) metastasierten Brustkrebs wurde eine weitere Therapieoption in einer Studie getestet. Sacituzumab Govitecan hat die mittlere Überlebenszeit auf im Mittel 14,4 Monate vs. 11,2 Monate unter Chemotherapie verlängert. Die Wirksubstanz ist ein Antikörper-Wirkstoff-Konjugat aus einem humanisierten monoklonalen Antikörper gegen das Trophoblasten-Zelloberflächen-Antigen 2 (Trop-2) und dem aktiven Metaboliten des Topoisomerase-Hemmers Irinotecan. (51)Lancet. 2023 Oct 21;402(10411):1423-1433. doi: 10.1016/S0140-6736(23)01245-X
→ Auf facebook informieren wir Sie über Neues und Interessantes.
→ Verwalten Sie Ihre Laborwerte mit der Labor-App Blutwerte PRO – mit Lexikonfunktion.
Verweise
Autor der Seite ist Prof. Dr. Hans-Peter Buscher (siehe Impressum).
[/vc_column_text][/vc_column][/vc_row]
Literatur
