Inhaltsverzeichnis
Allgemeines
Die IgG4-assoziierte Pankreatitis ist eine besondere Form einer Autoimmunpankreatitis (AIP), die wiederum eine besondere Form einer Bauchspeicheldrüsenentzündung (Pankreatitis) darstellt. Bei den Autoimmunpankreatitiden ist das Immunsystem fehlgeleitet; es greift das eigene Pankreasgewebe an. Sie wird in 2 Typen eingeteilt, den Typ 1 und den Typ 2. Der häufigere Typ 1 ist die IgG4-assoziierte Form. Sie wurde 2001 als eigenständige Erkrankung erkannt und als Ursache einer vernarbenden (sklerosierenden) Bauchspeicheldrüsenentzündung ausgemacht. (1)N Engl J Med. 2001 Mar 8;344(10):732-8. Er wird auch als „lymphoplasmazytische sklerosierende Pankreatitis“ beschrieben und heute als „IgG4-assoziierte Pankreatitis“ bezeichnet. (2)Indian J Pathol Microbiol. 2021 Jun;64(Supplement):S149-S159. DOI: 10.4103/ijpm.ijpm_59_21
→ Pankreatitis
→ Autoimmunpankreatitis
→ IgG4-assoziierte Krankheiten
Diagnostik
Die Diagnose basiert auf verschiedenen Kriterien:
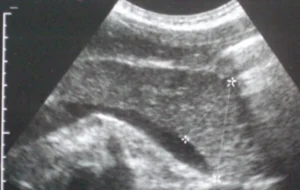
- Bildgebende Verfahren (z. B. Sonographie, CT, MRCP):
- Nachweis einer Schwellung der Bauchspeicheldrüse, die gelegentlich als Pankreaskarzinom fehlgedeutet werden kann.
- Nachweis unregelmäßiger Verengungen im Pankreasgangsystem, oft dazu auch in den Gallenwegen, was zu einer Gelbsucht (Ikterus) führen kann.
- Laborwerte:
- Histologie: Typischerweise finden sich eine IgG4-positive lymphoplasmazelluläre Infiltration und eine zunehmende Fibrosierung (Sklerosierung) im Pankreasgewebe, zudem meist auch thrombotische Verschlüsse und Entzündungen kleiner Venen (obliterative Phlebitis) (4)Histol Histopathol. 2013 May;28(5):565-84.. Sind bildgebende Verfahren und Laborwerte konform, so kann auf eine Pankreasbiopsie für eine Histologie meistens verzichtet werden, vor allem, wenn eine Steroidbehandlung zur Besserung führt.
- Therapieerfolg: Günstige therapeutische Wirkung von Glukokortikoiden.
Assoziation mit anderen IgG4-assoziierten Erkrankungen
Die sklerosierende Pankreatitis (autoimmune Pankreatitis Typ 1) ist häufig durch Manifestationen der Grunderkrankung an anderen Organen kompliziert, so mit einer sklerosierenden Entzündung der Tränen- und Speicheldrüsen (Dacryosialoadenitis), einer sklerosierenden Cholangitis (von einer PSC zu differenzieren), einer sklerosierenden autoimmunen tubulointerstitiellen Nephritis und einer Retroperitonealfibrose Ormond.
Bei bis zu 80% der Patienten mit Typ-1–Autoimmunpankreatitis liegt gleichzeitig eine IgG4-bedingte sklerosierende Cholangitis vor. Diese Art der Gallenwegsentzündung muss häufig aufwändig (histologisch) von einem Cholangiokarzinom unterschieden werden. (5)Indian J Pathol Microbiol. 2021 Jun;64(Supplement):S149-S159. DOI: 10.4103/ijpm.ijpm_59_21.
Abgrenzung von der AIP Typ 2
Die AIP Typ 1 betrifft meist männliche Erwachsene, die AIP Typ 2 Kinder und Heranwachsende ohne Geschlechtsunterschied. Beim Typ 1 ist häufig IgG4 im Serum erhöht, beim Typ 2 nicht (es gibt Ausnahmen). Beim Typ 1 finden sich häufiger extrapankreatische Manifestationen (siehe hier), nicht dagegen beim Typ 2. Die Histologie weist beim Typ 1 im Gegensatz zum Typ 2 IgG4-positive lymphoplasmazelluläre Infiltrationen und Sklerosierungen verschiedener Ausprägung auf. Die Relapsrate ist beim Typ 1 hoch, beim Typ 2 gering. (6)World J Gastrointest Pathophysiol. 2014 Feb 15;5(1):11-7
Entstehung
Die Bereitschaft zur Entwicklung einer IgG4-assoziierten Pankreatitis ist mit verschiedenen Genen verknüpft (z. B. HLA DRB1*04:05-DQB1*04:01, FCRL3, CTLA4, KCNA3 und TLR4). Zur Bereitschaft hinzu müssen offenbar exogene Auslöser hinzukommen, die den autoimmunen Prozess in Gang setzen [4]. (7)PLoS One. 2015 May 18;10(5):e0127078. doi:10.1371/journal.pone.0127078 Sie sind im Einzelnen wohl sehr unterschiedlich und weitgehend unbekannt.
Therapie
Typisch für die AIP Typ 1 ist ein gutes Ansprechen auf Glukokortikoide. Dazu siehe hier.
→ Auf facebook informieren wir Sie über Neues und Interessantes!
→ Verwalten Sie Ihre Laborwerte mit der Labor-App Blutwerte PRO – mit Lexikonfunktion.
Verweise
- Pankreatitis
- Eosinophile Pankreatitis
- Autoimmunkrankheiten
- IgG4-assoziierte Erkrankungen
- Glukokortikosteroide
Literatur