Als Thrombus wird ein lokales Blutgerinnsel in einem Blutgefäß bezeichnet. Er entsteht durch die Koagulation von Blutbestandteilen am Ort eines Gefäßdefekts und dient seiner Abdichtung. Demgegenüber führt eine diffuse Blutgerinnung zu kleinen, nicht makroskopisch erkennbaren Gerinnseln und bei deren Überschuss zu einer disseminierten intravasalen Gerinnung (DIC). Embolieträchtige Thromben bilden sich auch in Gefäßaussackungen (Aneurysmen) und bei Vorhofflimmern im linken Vorhofohr.
→ Über facebook informieren wir Sie über Neues und Interessantes.
Thrombuseigenschaften
Ein Thrombus ist gel- oder gallertartig und verformbar. Er kann in den ersten Stunden seines Bestehens mechanisch leicht fraktioniert werden; später wird er durch zunehmende Quervernetzung der Fibrinfäden stabiler (siehe hier).
Ein durch ständige Anlagerung neuen Fibrins wachsender Thrombus weist unterschiedlich alte Zonen auf. Während von älteren Abschnitten keine Emboliegefahr mehr ausgeht, können im frischen Appositionsbereich Thrombusteile abbrechen und als Emboli mit dem Blutstrom abschwimmen. Bei der nächsten Verjüngung der Gefäße bleiben sie stecken und bewirken einen Gefäßverschluss. Dies wird als Embolie bezeichnet (Beispiel Lungenembolie).
Thromben im Blutgefäßsystem enthalten rote Blutkörperchen und erscheinen tief rot (roter Thrombus). Ein Fibrinthrombus, der sich außerhalb eines Blutgefäßes bildet, z. B. außen auf einer Wunde, wird als „Koagel“ bezeichnet. Wegen seines nur geringen Gehalts an Erythrozyten ist er meist hell bis farblos (weißer Thrombus).
Thrombusbildung
Thromben bilden sich an Gefäßdefekten nach Verletzungen, an Endotheldefekten von Arterien im Bereich aufplatzender arteriosklerotischer Plaques, in Gefäßaussackungen (Aneurysmen) und im Herzen, z. B. im Bereich eines Herzinfarkts oder im linken Vorhofohr bei absoluter Arrhythmie.
Bei der Bildung eines Thrombus laufen komplexe Vorgänge kaskadenartig ab, die durch Verstärkungs- und Rückkopplungsschleifen untereinander verbunden und fein abgestimmt sind (siehe hier).
Um den Defekt eines Blutgefäßes zu schließen, bildet sich durch Aggregation von Thrombozyten zuerst ein Plättchenthrombus. Er wird verstärkt durch Anlagerung (Apposition) eines Fibringerinnsels (siehe hier).
→ Mehr dazu siehe hier.
Emboliegefahr
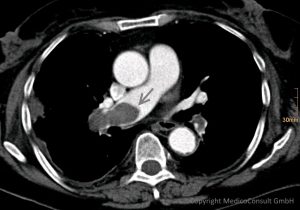
Das durch die Wirkung von Thrombin initial entstehende Fibrin ist zunächst noch locker. Es können Teilstücke abreißen und als Emboli mit dem Blutstrom davonschwimmen. Die hohe Emboliegefahr besteht nur bei einer frischen Thrombose. Unter der Einwirkung von Faktor XIII werden die Fibrinstränge zunehmend vernetzt und stabilisiert, so dass ältere Thrombenabschnitte deutlich weniger bruchgefährdet sind.
Wird beispielsweise nach Diagnose einer tiefen Beinvenenthrombose Heparin zur Unterbrechung einer weiteren Fibrinbildung verabreicht, so wird die Apposition frischen Thrombenmaterials an den schon bestehenden Thrombus unterbrochen, und es dauert es nur kurze Zeit, bis die letzten Fibrinanlagerungen an der Thrombusspitze fest genug vernetzt und stabil sind. Unter Antikoagulation nimmt daher die Emboliegefahr rasch ab, und es muss beispielsweise bei einer tiefen Beinvenenthrombose heute unter sofort eingeleiteter Heparin-Therapie keine Bettruhe mehr eingehalten werden (siehe hier).
Thrombolyse
Frische, noch nicht bindegewebig durchbaute Thromben lassen sich auflösen (Thrombolyse). Dies geschieht physiologisch durch die Wirkung von Plasmin, einem körpereigenen Enzym, welches Fibrin spaltet. Plasmin spielt bei der Spontanauflösung z. B. von Lungenembolien eine wesentliche Rolle. Der Prozess kann durch eine medikamentös ausgelöste Fibrinolyse erheblich beschleunigt werden, was bei einigen Indikationen therapeutisch ausgenutzt wird (siehe hier).
Verweise
Autor der Seite ist Prof. Dr. Hans-Peter Buscher (siehe Impressum).