Dekubitus
Artikel aktualisiert am 13. Dezember 2022
Dekubitus bedeutet Druckgeschwür der Haut durch Wundliegen (engl. pressure ulcers), wobei Druck-, Scher- und Reibungskräfte eine entscheidende Rolle spielen. Dekubitalulzera treten bei Menschen auf, die ihre Körperlage eigenständig über längere Zeit nicht ausreichend ändern können.
Inhaltsverzeichnis
Allgemeines
Förderlich sind Fehlregulationen der Hautdurchblutung, wie sie bei einer Arteriosklerose, diabetischer Mikroangiopathie oder bei niedrigem Blutdruck (Hypotonie) auftreten.
Gefährdungsstellen (Prädilektionsstellen) sind die Auflagestellen über dem Kreuzbein bzw. dem Steißbein (die Präsakralregion) und die Fersen, bei Seitenlage auch die Hüften und Schultern.
Eitrige Dekubitalgeschwüre sind potentielle Quellen für bakterielle Blutvergiftungen (Bakteriämie und Sepsis) und damit potentiell lebensbedrohlich. Bei Patienten mit langer Bettlägerigkeit infolge eines Unfalls kann ein während der Anfangszeit erworbener nosokomialer (im Krankenhaus erworbener) Dekubitus die Rehabilitation erheblich verzögern.
→ Auf facebook informieren wir Sie über Neues und Interessantes.
→ Verwalten Sie Ihre Laborwerte mit der Labor-App Blutwerte PRO – mit Lexikonfunktion.
Entstehung eines Dekubitus
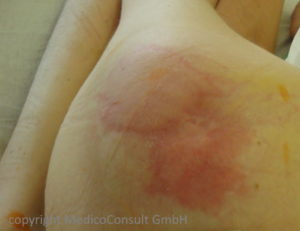
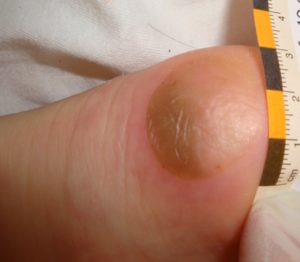

Eine länger dauernde Druckbelastung der Haut, wie sie bei Bettlägerigen auftritt, führt immer zu einer lokalen Durchblutungsstörung, die wiederum eine Störung der Ernährung und Sauerstoffversorgung der Hautzellen zur Folge hat. Wie lange sie ohne lokale Schädigung ausgehalten wird, hängt von verschiedenen Faktoren ab. Die in der Pflegepraxis wichtigsten sind
- die Dauer der lokalen Druckbelastung (Ziel: kurze Lagerungsabstände),
- die lokale Druckstärke (Ziel: weiche Unterfütterungen / Unterlagen) und
- die zusätzliche Hautschädigung durch Sekrete und Exkrete bzw. Exkremente (Ziel: Hautpflege; häufige Stuhl- und Urinkontrolle im Bett, ggf. Katheter).
Die Faktoren sind im Folgenden zusammengestellt.
Dekubitusrisiko
Das Risiko ist erhöht bei folgenden Bedingungen:
- lange Bettlägerigkeit: bei schweren Krankheiten, Behandlung auf Intensivstation, Dauerbeatmung, in präfinaler Lebensphase,
- starkes Übergewicht (Adipositas): erhöhter Druck auf die Auflagestellen, schlechte Lagerbarkeit,
- niedriger Blutdruck (Hypotonie): verminderte Durchblutung,
- Grund- und Begleiterkrankungen, so z. B.
- konsumierende Erkrankungen, Mangelernährung bzw. Kachexie: spitze Knochen führen zu lokal stark erhöhter Druckbelastung, negative Energiebilanz führt zu mangelhafter Regeneration und Abwehrschwäche,
- Diabetes mellitus
- diabetischen Mikroangiopathie und Neuropathie: lokal verminderte Durchblutung und Schmerzempfindung,
- periphere arterielle Verschlusskrankheit (pAVK): verminderte arterielle Durchblutung,
- vorbestehende Hauterkrankungen: z. B. allergische Hautreaktionen, Psoriasis, Ekzeme,
- Inkontinenz von Stuhl und Urin: lokale Hautschädigung,
- körperliche Deformierungen, so z. B. Kontraktionen: schlechte Lagerbarkeit.
Risikoscores
In der Praxis werden verschiedene Risiko-Scores verwendet, so z. B. die Cubbin and Jackson-, Norton-, Braden- und Douglas-Skala, wovon die Cubbin- und Jackson-Skala das Risiko am zutreffendsten angeben soll. (1)Int J Nurs Stud. 2004 Feb;41(2):199-204 (2)Appl Nurs Res. 2005 May;18(2):122-8 Der Cut-off der Braden-Skala soll am besten bei 13 angesetzt werden.
In einer Studie wird festgestellt, dass neben einem niedrigen Braden-Score das Alter von > 70 Jahren und die Diagnose eines Diabetes mellitus die Hauptrisikofaktoren für Dekubitalgeschwüre auf eine chirurgischen Intensivstation darstellen. (3)J Wound Ostomy Continence Nurs. 2010 Nov-Dec;37(6):619-26
In Deutschland ist die Norton-Skala weit verbreitet (siehe hier).
Entwicklung
Liegt erst einmal eine lokale Durchblutungsstörung der Haut vor, so kann die Entwicklung einer zunächst oberflächlichen offenen Hautstelle zu einem tiefen Ulkus relativ rasch fortschreiten. Bereits etwa 2 Stunden nach Unterbrechung der Durchblutung muss mit der Entwicklung eines Dekubitus gerechnet werden. Das abgestorbene Gewebe (Nekrose) zerfällt, es entsteht ein Geschwür (Ulkus), das sich zunehmend in die tieferen Hautschichten erstreckt. Durch bakterielle Besiedlung wird es eitrig.
Die Wunde unterminiert die Hautränder, kann zu einer tiefen Höhle werden, was besonders am Gesäß durch Ausbreitung der Nekrosen in das Unterhautfettgewebe auftreten kann. Wenn die Nekrose bis zum Knochen vordringt, droht eine Entzündung der Knochenhaut und des Knochens (Ostitis, Osteomyelitis). In diesem Stadium ist eine Heilung ohne Defekt praktisch nicht mehr erreichbar und es besteht die ständige Gefahr einer von der Eiterhöhle ausgehenden den gesamten Körper überschwemmenden Bakterieninvasion (Bakteriämie, Sepsis). In solchen extremen Fällen ist oft nur eine drastische chirurgische Maßnahme lebensrettend, beispielsweise bei Entwicklung einer Phlegmone (eitrige Weichteilentzündung) am Bein die Amputation.
In den letzten Lebensstunden sterbender Menschen nimmt die Hautdurchblutung wegen der Zentralisation des Blutdrucks rapide ab, und zudem sind manchmal Lagerungsmaßnahmen dann nicht mehr gewollt; präfinal entwickelt sich daher nicht zu selten ein Dekubitus ersten oder zweiten Grades.
Gradeinteilung
Es gibt verschiedene Gradeinteilungen des Dekubitus; eine praktisch gebräuchliche ist folgende:
Grad 1 = Erythem, das bei Druck mit dem Finger nicht abblasst,
Grad 2 = oberflächlicher Hautdefekt,
Grad 3 = vollständiger Hautdefekt ohne Einbeziehung des Unterhautbindegewebes,
Grad 4 = tief reichende Gewebedestruktion mit Einbeziehung des Unterhautbindegewebes.
Vorbeugung
Goldstandard der Dekubitusprophylaxe ist der häufige und schonende Lagewechsel, bei dem Scherkräfte und Hautverletzungen vermieden werden. Die Wendung des Körpers alle 2 Stunden ist Minimalmaßnahme und Pflegestandard. In Pflegeeinrichtungen mit mehreren Patienten, die ein hohes Dekubitusrisiko aufweisen, stößt dies speziell im Nachtdienst bei der häufig beschränkten Personalsituation an Grenzen. Auf eine entsprechende Abbildung beim Personalschlüssel muss geachtet werden. Erhebungs- und Dokumentationsbögen ermöglichen es den Pflegenden, ihre Arbeit zu dokumentieren und auch einen evtl. Personalengpass nachzuweisen.
Einschätzung einer aktuellen Dekubitusgefährdung
Bei streng bettlägerigen Patienten wird das Ergebnis der Überprüfung der aktuellen Durchblutungssituation der Haut und schon vorhandener Dekubitalulzera täglich schriftlich fixiert und am besten durch Fotos dokumentiert. Der Gefährdungsgrad wird abgeschätzt, indem die Risiken (s. o.) systematisch erfasst werden. Patienten mit erhöhtem Risiko werden häufiger, so z. B. bei jeder Bettung bzw. Umlagerung genauestens überprüft.
Der „Fingertest“ lässt stark gefährdete Stellen der Haut erkennen. Dabei wird auf eine gerötete Hautstelle mit dem Finger gedrückt: eine reaktive Rötung verschwindet durch Wegdrücken des Bluts aus den Kapillaren; eine Druckulkus-gefährdete Stelle lässt sich daran erkennen, dass sich die Rötung nicht wegdrücken lässt. Dies gilt bereits als Dekubitus Grad 1. Aus ihm entsteht fast unausweichlich ein Dekubitalulkus.
Vorbeugung: Allgemeine und lokale Maßnahmen, Körperpflege
Außer der häufigen Umlagerung sollen verschiedene Pflegemaßnahmen helfen, einen Dekubitus zu vermeiden. Einige wichtige sind die folgenden:
- Pflegehilfen: Lagerungsbetten helfen, geeignete Körperlagen zu stabilisieren. Technische Lagerungshilfen ermöglichen es, auch schwierige Umlagerungen, speziell auch bei Übergewichtigen durchzuführen.
- Lokale Druckentlastung: Fersen können durch Weichlagerungsmatratzen, weiche Unterlagen und Spezialringe geschützt werden. Viskoelastischer Schaumstoff kann lokalen Druck verteilen helfen. Wechseldruckmatratzen ermöglichen eine ständige Veränderung des Auflagedrucks an gefährdeten Stellen.
- Blasenkatheter bei Inkontinenz: Bei nicht beherrschbarer Blaseninkontinenz sollte, wenn notwendig, ein Blasenkatheter gelegt werden, um ein Wundliegen in der Feuchtigkeit des unwillkürlich abgegangenen Urins zu vermeiden. Heutige Pants sind allerdings außerordentlich saugfähig, so dass ein Blasenkatheter nicht mehr in jedem Fall gelegt werden muss.
- Toilettentraining: Eine entsprechende Vorbeugung wie bei der Harninkontinenz gibt es bei Stuhlinkontinenz nicht. Toilettentraining kann in geeigneten Fällen zu einer kontrollierten Stuhlentleerung führen. Durchfälle bei Bettlägerigen sind ein besonders großes Problem, das in Extremfällen einer Dauerdiarrhö auch einen Anus präter in den Blick treten lässt. Allerdings ist dann in der Regel ein tiefes Dekubitalulkus bereits vorhanden; und die Maßnahme dient dann eher der Verbesserung der Heilungschance.
- Proteinreiche Ernährung: Durch eine ausreichende proteinreiche Ernährung sollte eine positive Energiebilanz hergestellt werden, die die Heilungskräfte des Körpers stärkt. Eine negative Bilanz bei unterkalorischer Ernährung und bei Eiweißmangel schwächt das Immunsystem und die Fähigkeit, Gewebe zu regenerieren, also die Wunde zu schließen. Wieviel Eiweiß zulässig ist, sollte der behandelnde Arzt bestimmen.
Wenn eine Dekubitusprophylaxe schwierig wird, ist u. U. an eine Speziallagerung in einem speziellen Dekubitusbett zu denken.
In einer präfinalen Lebenssituation, in der sich Dekubiti besonders rasch entwickeln können, sind viele der Maßnahmen nur eingeschränkt möglich ohne eine unzumutbare Belastung des Patienten in Kauf zu nehmen. In diesen Fällen ist die Pflege ggf. durch Morphinpräparate abzusichern – oder (bis auf weiche Unterlagen) auf weitere Vorbeugemaßnahmen zu verzichten.
Medizinische Therapie beim Dekubitus
- Hyperbarer Sauerstoff vermindert das Risiko einer Amputation bei chronischen Ulzera infolge eines Diabetes mellitus oder arteriosklerotischer Grundbedingungen erheblich. (4)Cochrane Database Syst Rev. 2004;(2):CD004123 (5)Plast Reconstr Surg Glob Open. 2020 Sep 25;8(9):e3136. DOI: 10.1097/GOX.0000000000003136 PMID: … Continue reading
Chirurgische Therapie beim Dekubitus
Bei schweren, nicht heilenden Dekubitalgeschwüren mit Entwicklung einer Osteomyelitis werden oftmals chirurgische Maßnahmen notwendig.
Beispiele sind die folgenden:
- Druckulzera an der Fersenhaut können bei schlechter Heiltendenz lokale Hautdeckungen (z. B. ein supramalleolärer Hautlappen) erforderlich machen. (6)ANZ J Surg. 2008 Mar;78(3):167-71 Dies gilt insbesondere für Fälle, in denen Durchblutungsstörungen nicht zusätzlich vorliegen (z. B. keine diabetische Angiopathie oder Arteriosklerose).
- Tiefe Druckgeschwüre an der Ferse mit Einbeziehung des Fersenbeins (Calcaneus) können erfolgreich durch partielle oder Entfernung des Fersenbeins behandelt werden. Es wird betont, das dies nicht nur die Infektionsquelle beseitigt sondern darüber hinaus auch das Risiko der Verlusts des gesamten Beins entscheidend verringert (7)Med Assoc. 2011 Mar-Apr;101(2):167-75. Insbesondere bei Diabetikern ist das Fersenulkus ein häufiger Grund für die Amputation eines Unterschenkels. (8)Ostomy Wound Manage. 2004 Jun;50(6):50-60
- Tiefe Ulzera an der Hüfte mit Verbindung zum Hüftgelenk mit oft damit verbundener Osteomyelitis des Oberschenkelknochens (Femur) erfordern einen erheblichen chirurgischen Aufwand: Ausräumung infizierten Gewebes (Debridement), Resektion des proximalen Femurknochens und Deckung mit einem Dreimuskellappen (Musculus vastus lateralis, vastus intermedius and rectus femoris). (9)J Plast Reconstr Aesthet Surg. 2009 Nov;62(11):1497-502
- Bei Patienten mit Rückenmarksverletzungen verbessert die chirurgische Therapie eines Dekubitus Grad 3 und 4 die Heilungsbedingungen und beschleunigt die Rehabilitation erheblich. (10)J Spinal Cord Med. 2010;33(4):396-400
- Bei querschnittsgelähmten (paraplegischen) Patienten, die ständig im Rollstuhl sitzen, entwickelt sich oft ein Druckgeschwür (Dekubitalulkus) am Sitzbein (Os ischium). Es ist schwierig zu behandeln. Eine vorgeschlagene Lösungsmöglichkeit besteht in der Füllung der Ulkushöhle mit einem Gracilis-Lappen und Deckung des Defekts mit einem Hautlappen, der durch eine Anastomose mit der tiefen Femoralarterie mit Blut versorgt wird. (11)J Plast Reconstr Aesthet Surg. 2009 Oct;62(10):1339-46
→ Auf facebook informieren wir Sie über Neues und Interessantes.
→ Verwalten Sie Ihre Laborwerte mit der Labor-App Blutwerte PRO – mit Lexikonfunktion.
Verweise
Autor der Seite ist Prof. Dr. Hans-Peter Buscher (siehe Impressum).
Literatur
| ↑1 | Int J Nurs Stud. 2004 Feb;41(2):199-204 |
|---|---|
| ↑2 | Appl Nurs Res. 2005 May;18(2):122-8 |
| ↑3 | J Wound Ostomy Continence Nurs. 2010 Nov-Dec;37(6):619-26 |
| ↑4 | Cochrane Database Syst Rev. 2004;(2):CD004123 |
| ↑5 | Plast Reconstr Surg Glob Open. 2020 Sep 25;8(9):e3136. DOI: 10.1097/GOX.0000000000003136 PMID: 33133975; PMCID: PMC7544320. |
| ↑6 | ANZ J Surg. 2008 Mar;78(3):167-71 |
| ↑7 | Med Assoc. 2011 Mar-Apr;101(2):167-75 |
| ↑8 | Ostomy Wound Manage. 2004 Jun;50(6):50-60 |
| ↑9 | J Plast Reconstr Aesthet Surg. 2009 Nov;62(11):1497-502 |
| ↑10 | J Spinal Cord Med. 2010;33(4):396-400 |
| ↑11 | J Plast Reconstr Aesthet Surg. 2009 Oct;62(10):1339-46 |
